【第2回】薬剤師のための糖尿病治療の豆知識
~患者さんの変化に気づき、正しく指導できるようになろう~

糖尿病の世界では長年、患者さんの総死亡を減少させる(長生きできる)治療法の確立を目指してきました。ここ最近、SGLT2阻害薬やGLP-1受容体作動薬により総死亡を抑制できたという臨床試験結果が出たことで、各国のガイドラインなどが大きく変わってきています。
糖尿病療養指導士、糖尿病薬物療法認定薬剤師、抗菌化学療法認定薬剤師の資格を持ち、日本糖尿病学会、日本くすりと糖尿病学会、日本化学療法学会に所属する著者が薬剤師の皆さんに知っておいて欲しい糖尿病治療のポイントをご紹介します。
服薬指導に役立つ!特徴を抑えて使い分ける糖尿病治療薬4剤
今回は、特徴を理解して、使う場面を見極めたい糖尿病治療薬4剤をご紹介します。意外に知られていない豆知識や、薬剤師の皆さんが、注意しなければいけない服薬指導のポイント、アドヒアランスについても解説します。
リスクを理解して、使う場面を見極めよう「スルホニル尿素薬(SU薬)」
皆さんご存知、膵臓のβ細胞を刺激することでいつもよりもインスリン分泌を促進し、血糖値を下げる薬です。最近では、SU薬が膵臓β細胞に大きな負担をかけることや、肥満を助長する事からも使用は最小限になってきています。また、腎機能が悪化している患者(生理的腎機能低下も含めて)に使用することで、遷延性の低血糖や夜間の低血糖リスクが多くなると言われています。
実質、医療現場で処方されるSU薬といえば、グリメピリド(アマリール®)、グリベンクラミド(オイグルコン®、ダオニール®)、グリクラジド(グリミクロン®)などですが、アメリカやヨーロッパの糖尿病ガイドラインには、SU薬の中でもグリベンクラミドが低血糖のリスクを大きく増大させることから「使用すべきでないSU薬」として記載されているんです。
SU薬は、確実に血糖値を低下させることからも、まだまだ使用されている薬です。リスクとベネフィットをよく理解しておきましょう。
食前内服が最重要「グリニド薬」
SU薬と同じ作用点に働き、インスリン分泌を促進しますが、効果の立ち上がりが早く、作用持続時間が短いことが特徴として挙げられる薬です。短時間の作用であることから、SU薬よりは、遷延性・夜間低血糖のリスクは少ないと言われています。患者さんに内服してもらう上で最もネックになると考えられるのは、食直前の内服が必須であることではないでしょうか?日本人にとって食前内服のコンプライアンスを守ることは、なかなか難しいものなんです。
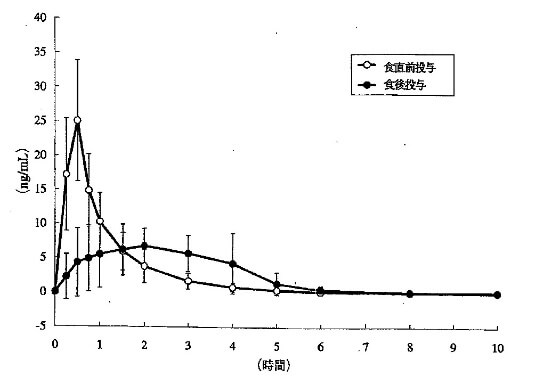
実際、食直前内服をどれくらい厳守しなければいけないかについては、あまり知られていないかもしれませんが、例えば、レパグリニド(シュアポスト®)において、食前内服と食後内服で血中濃度がどう変わるかを検討したデータが存在します。(図1)
見てわかるように、明らかに食後内服では血中濃度が上がらないことがわかります。グリニド薬にとって、食前内服は、かなり重要なポイントと言えます。
(シェアポスト インタビューフォーム)
食後内服でも一定の効果あり「αグルコシダーゼ阻害薬(以下:αーGI)」
こちらも食前内服により、食べ物の消化、吸収を遅らせることで、食後の過血糖を抑える薬です。グリニド薬と同じ食前内服が必須とされる薬ですが、こんなエビデンスがあります。
実は、食後内服をした場合、確かに食後の過血糖を抑える効果は弱くなりますが、血糖値のAUCを低下させる効果は出るんです。この効果によりHbA1cも低下すると言われています。もちろん食後の過血糖を抑制する目的で使用することが多い薬ですので、食前内服が出来るように指導は続けなければなりませんが、グリニド薬とは食前内服の必須性が異なることは知っておいて損はないと思います。
患者さんに合わせた投与量と回数を「ビグアナイド(BG)」
インスリン抵抗性を改善し、インスリンの効果を上げてくれる薬で有名ですね。でも、このお薬、まだまだ色々な役割をしているのをご存知でしょうか?もちろん糖新生を抑制し、血糖値を上げないようにする作用もありますし、腸内に残っているBGが食物の吸収抑制効果を発揮したりしているんです。メトホルミン(BG)は他の薬と違って1000㎎とか2000㎎とか大量に飲むのは、それだけ吸収しにくいため、腸内に多く残っているということです。BGは、腎機能が低下している患者さんには、投与することがリスクになるため、控えるべきですが、飲める人はしっかりした量を内服することが重要と考えられています。1日投与量が1000mgを超えるとグルカゴンに対する抑制効果も期待できると言われているのですが、日本における平均1日投与量は約900mgにとどまっているそうです。
それから、アドヒアランスの観点からも面白いエビデンスが存在します。例えば、1日1500mgを分2で飲んだ場合と分3で飲んだ場合の違いが検討されています。(図2、3)もちろん、分3で飲んだ方が安定した血中濃度が得られ、血中濃度が下がる部分は少なくなるのですが、血糖変動のパターンを比較すれば、有意差がなかったという論文があります。
用量が多くなればなるほど、平均の血糖降下作用が大きくなるのは間違いないので、例えば分3で昼が飲めていない患者さんなどでは、1日量を変えずに分2で飲むという選択肢もあるかもしれません。


(J Diabetes Investing,doi:10.1111/jdi.12755)
アドヒアランスについて
α-GIやグリニドの食前内服やビグアナイドなど複数回に分けて内服する薬のアドヒアランスは、ずいぶん前から話題には挙がっていましたが、臨床上ではなかなか検討できていないのかもしれません。日本人にとって食前の内服というのはアドヒアランスを守ることが難しい薬剤ですし、内服時点とアドヒアランスの関係は、その患者さんのライフスタイル、ライフステージによっても大きく異なります。
海外データにはなりますが、1日の内服回数が増えれば増えるほどアドヒアランスはもちろん低下し、1日1回の内服であっても、完璧なアドヒアランスとなるのは、全体の70%強だという報告があります。(図4)だからこそ、我々、薬剤師が患者さんごとのアドヒアランスを把握し、許される範囲でアドヒアランスを高める服用方法を提案することも求められています。





























.png?1736129251)















