【第11回】 高齢者の糖尿病 概要と患者の特徴

これからの糖尿病診療は、患者さんの高齢化を避けて通ることはできず、また、最も大きな課題です。最近では、高齢者糖尿病診療ガイドラインが発表されるなど、高齢者と非高齢者の糖尿病患者さんを分けて論じる考え方が一般的になってきました。そこで今回から3回にわたって、糖尿病患者さんの高齢化について考えてみたいと思います。初回は概要をご説明します。
⁑1:第7回日本くすりと糖尿病学会シンポジウム
こんなにも増えている高齢者糖尿病患者
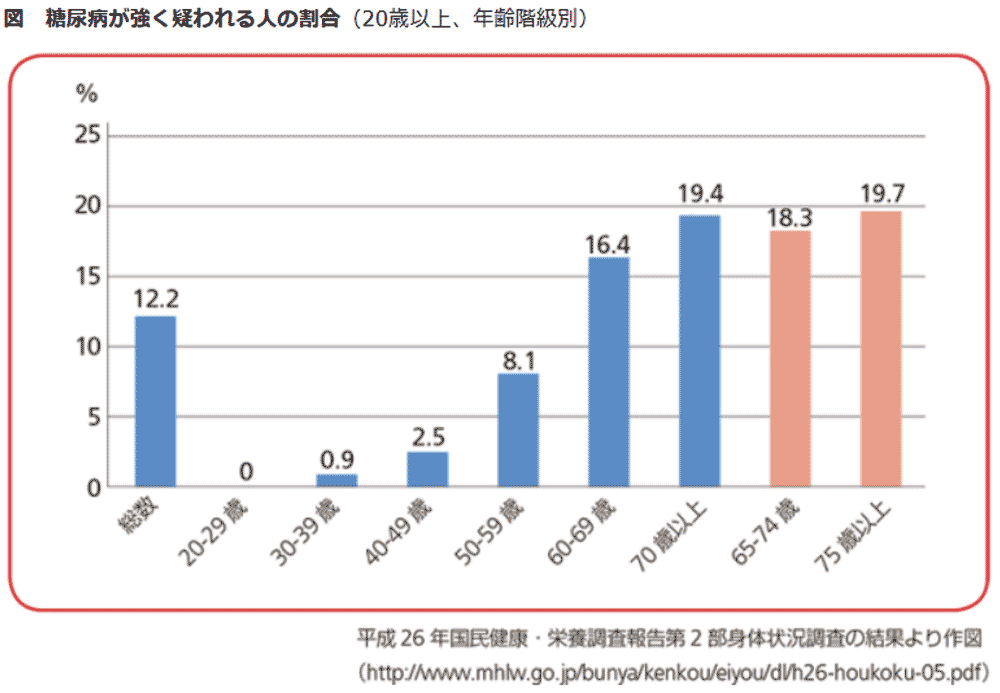
以前にも述べたように、現在、日本における糖尿病患者さんといわゆる予備軍患者さんを合わせれば、その数約2000万人と言われています。図1は、糖尿病が強く疑われる人の割合を年齢別に表していますが、65歳以上の高齢者が全体の38%となっています。
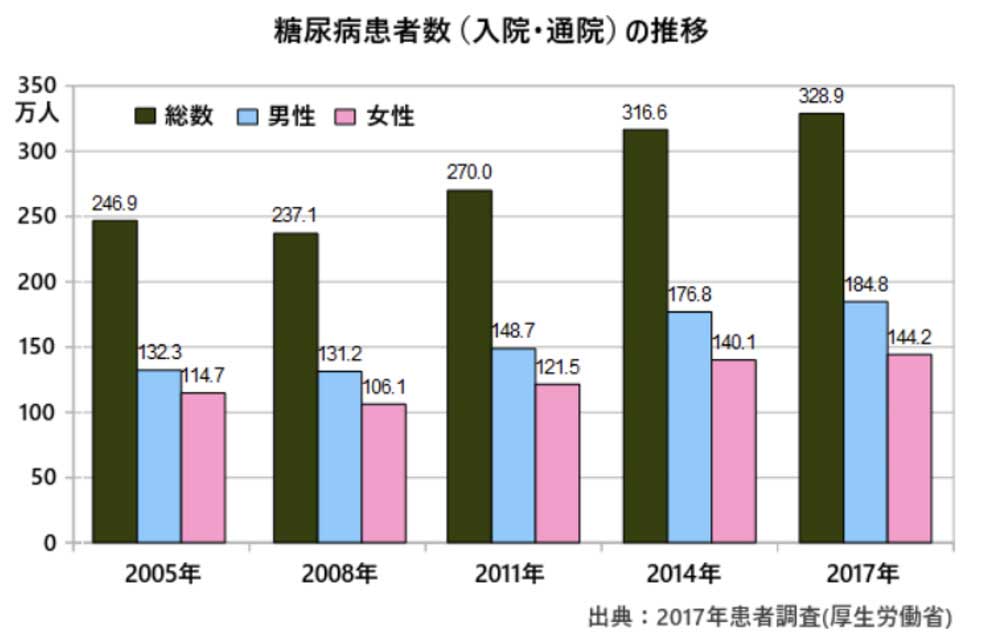
しかし、実際に疑わしい人全員が受診しているわけではなく、2017年時点で入院・通院されている糖尿病患者総数は約329万人(図2)。糖尿病患者が約1000万人(否定できない人も含めると2000万人)といわれる中、病院で治療を受けているのは3分の1の患者さんに過ぎないということになります。この約329万人の患者さんの内訳は、高齢になるほど割合が高くなり、データを紐解くと65歳以上の前期高齢者は全体の約70%、75歳以上の後期高齢者でも、全体の約40%に達しようとしているそうです。(⁑1)これほど大部分が高齢者となっている糖尿病診療ですから、当然、高齢者について考えなければなりません。
高齢者糖尿病患者の特徴
それでは、比較的若い年齢の糖尿病患者さんと高齢の糖尿病患者さんでは、どのようなことに違いが現れるのか考えてみましょう。高齢者になると、身体機能の低下、認知機能の低下などから治療においてさまざまな支障が出てきます。
①症状が現れにくい
身体機能の低下により、高齢者は、高血糖や低血糖、脱水など気づくべき症状に気づきにくくなります。これは、有害事象などを早期に発見しづらいという大きなリスクとなり、高齢者の治療目標にも大きくかかわってきます。
②代謝機能の低下
当然ですが、加齢に伴って生理的な代謝機能は低下します。また、高齢者は、原疾患も多いため、腎機能障害、肝機能障害など代謝機能が若い人に比べて低下し、選択する治療法に対するリスク&ベネフィットの判断がよりシビアになると考えられます。











































.jpg?1743033189)







