薬剤師紗希と学ぶフィジカルアセスメント ~高齢者糖尿病②~

薬剤師は薬の専門家としてベッドサイドで患者さんの適正な薬物療法に貢献することが求められます。患者さんに最適な薬物療法を実践するなかで、薬剤師が患者さんの状態を把握することは、特にリスクの高い薬剤を中心に副作用の防止、あるいは早期に発見し重篤化を防止することが重要と考えられます。そのためには、症状や必要に応じて脈拍や血圧などのバイタルサインの測定や、触診、視診といったフィジカルアセスメントによって患者さんから直接的に情報を得る行為が不可欠となります。
※薬剤師によるフィジカルアセスメントはどこまで許されるのか?については、こちらを参照して下さい。
高齢者Ⅱ型糖尿病と現病歴
軽度認知障害、手段的ADL※1低下(基本的ADL※2は自立)、高血圧、脂質異常症
※1 手段的ADL(日常生活能力);買い物、食事の準備、服薬管理、金銭管理など
※2 基本的ADL;着衣、移動、入浴、トイレの使用など
高齢者Ⅱ型糖尿病の症例
70歳男性20年前に糖尿病を発症し、治療初期はインスリンと経口糖尿病薬で血糖管理されていたが、現在は内服のみ。最近は薬の飲み忘れが多くなったとの訴え。訪問時下肢に浮腫が認められた。
現在の検査所見
身長172cm、体重72kg、血圧136/86mmHg、脈拍 70回/分 、血清カリウム値4.2mEq/L、血清クレアチニン値1.65mg/dL、推算糸球体ろ過量(eGFR) 32mL/分/1.73m2、Ccr 37.58mL/min、空腹時血糖値 126mg/dL、HbA1c 8.4%、血清総タンパク7.4g/dL、血清アルブミン 40g/dL
高齢者Ⅱ型糖尿病と現病歴の処方薬
メトホルミン塩酸塩錠500mg 3錠 分3毎食後
シタグリプチンリン酸塩水和物錠50mg 1錠 分1朝食後
グリメピリド錠1mg 1錠 分1 朝食後
ダパグリフロジンプロピレングリコール錠5mg 1錠 分1朝食後
ファモチジン口腔内崩壊錠20mg 2錠 分2 朝夕食後
テルミサルタン錠40mg 1錠 分1朝食後
アムロジピンベシル酸塩錠10mg 1錠 分1 朝食後
薬剤師紗希による糖尿病性腎症の重症化予防の症例Point
☞Point 1
メトホルミンが慎重投与(30<eGFR<45)のため、減量または休薬
☞Point 2
グリメピリドは腎機能低下による低血糖を引き起こす可能性があるため、中止または減量提案
☞Point 3
腎排泄型のシダグリプチンから胆汁排泄型のリナグリプチンヘ変更提案
☞Point 4
ファモチジンは腎排泄のため、減量提案
☞Point 5
アムロジピンに薬剤性浮腫の報告があるため、減量提案
薬剤師紗希による糖尿病性腎症の重症化予防の症例Point解説
本症例では、空腹時血糖値126mg/dL(基準値:70~109mg/dL)、HbA1c 8.4%(基準値:7~8%※3)が、基準値超えであり、血糖コントロールが不良と考えられます。また腎機能の低下(eGFR 32mL/分/1.73m2)から、糖尿病性腎症を引き起こす可能性があり、薬剤調整が必要と考えられます。もし訪問看護や介護者がいる場合は、持効型インスリンやGLP-1自己注射製剤への変更により経口糖尿病薬の中止を考慮しましょう。難しい場合は、内服薬の減量、中止または変更を提案しましょう。
メトホルミンはeGFRが30以下なら禁忌、30<eGFR<45では慎重投与のため、減量または休薬1)。グリメピリドは腎機能低下により低血糖を起こす可能性があるため、中止または減量。シダグリプチン(DPP-4阻害薬)やファモチジン(H₂受容体拮抗薬)は腎排泄のため、シダグリプチンは胆汁排泄型のDPP-4阻害薬のリナグリプチンへ変更。ファモチジンは認知症やせん妄を発症するリスクもあり、減量またはプロトンポンプ阻害剤(ランソプラゾールなど)への変更2)をそれぞれ提案して下さい。
訪問時に確認された浮腫については、腎機能低下によるものと考えにくいです。なぜなら、血清総タンパク7.4g/dL(基準値:6.5~8.0g/dL)、血清アルブミン40g/dL(基準値:3.7~4.9g/dL)が、基準値範囲内にあることです。しかしアムロジピンに薬剤性浮腫の報告があるため減量提案、または浮腫が改善された報告があるシルニジピン(Ca拮抗薬)に変更する3)4)のも良いでしょう。
※3 高齢者糖尿病の血糖コントロールの目標値 (http://www.jds.or.jp/modules/important/index.php?content_id=66) に基づき基準値を設定しています。
高齢者糖尿病のトレーシングレポートを書いてみよう
【処方内容】(患者情報、薬剤師名、医師名等省略)
メトホルミン塩酸塩錠500mg 3錠 分3毎食後
シタグリプチンリン酸塩水和物錠50mg 1錠 分1 朝食後
グリメピリド錠1mg 1錠 分1 朝食後
ダパグリフロジンプロピレングリコール錠5mg 1錠 分1朝食後
ファモチジン口腔内崩壊錠20mg 2錠 分2 朝夕食後
テルミサルタン錠40mg 1錠 分1朝食後
アムロジピンベシル酸塩錠10mg 1錠 分1 朝食後
【情報提供の内容】
飲み忘れが多く、下肢に浮腫を認めます。また腎機能低下(eGFR 32/分/1.73m2)により、糖尿病性腎症の重症化予防が必要と考えられます。まずは経口糖尿病薬から自己注射製剤の持効型インスリンやGLP-1への変更を提案します。やむをえず変更が難しい場合は、内服薬の中止、変更 または減量を提案します。
【薬剤師からの提案】
以下の薬剤の中止又は減量等をご検討お願いします。
- メトホルミンの減量または休薬
eGFR 32が慎重投与(30<eGFR<45)に該当するため
- グリメピリドの減量または中止
腎機能低下による低血糖を引き起こす可能性があるため
- シタグリプチン(腎排泄型)からリナグリプチン(胆汁排泄型)への変更およびファモチジンからプロトンポンプ阻害薬(ランソプラゾールなど)への変更
腎機能低下により、腎排泄型を避けるため
- アムロジピンの減量
アムロジピンに薬剤性浮腫の報告があるため
病態の知識
糖尿病性腎症で押さえたい4つの知識
-
① 病態
糖尿病で高血糖の状態が長く続くと、組織のたんぱく質に血液中のブドウ糖が結合した物質が増加。その結果、腎臓のろ過装置である糸球体の細い血管が傷つき、詰まり、破れることで腎機能が低下します。この状態を糖尿病性腎症と呼んでいます。
健常人と高血糖患者の腎臓の働き
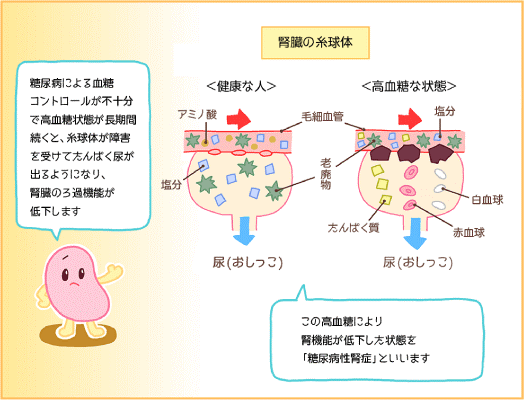
-
② 症状・経過
初期は、ほとんど自覚症状がありません。進行するとむくみ・貧血・高血圧などを伴い、人工透析が必要になります。人工透析の原因疾患の第1位が糖尿病性腎症です。糖尿病の増加に歯止めがかからないわが国では、毎年1万人以上の患者さんが人工透析の開始に至っています。
-
③ 検査・診断法
早期発見には、簡単な尿検査ですむ微量アルブミン尿および顕性アルブミン尿の検査と血液検査が有効です。
血液検査では、血液中のクレアチニン濃度を年齢や性別で換算したeGFRを用いて、糸球体のろ過量を評価します。eGFRが30mL/分/1.73m2未満になると腎不全と診断されます。
尿中アルブミン排泄量・eGFRによる、糖尿病腎症の病期分類(進行度合い)は以下のようになります。
糖尿病性腎症の病期分類
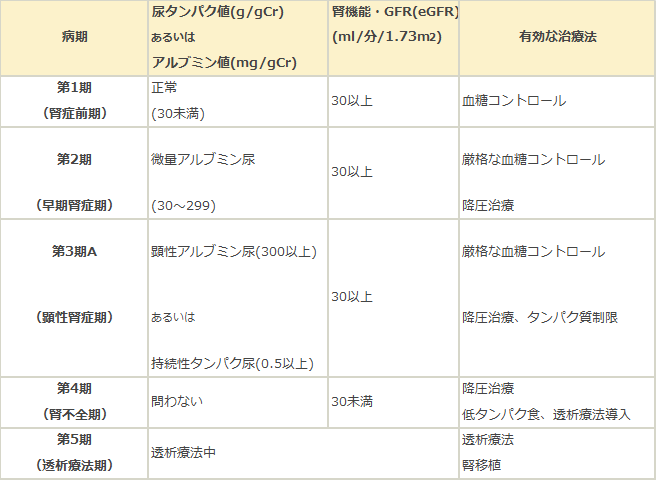
-
④ 治療法5)
症状の悪化を防ぐためには、早期の治療が必要です。 治療で大切なのは、運動療法・食事療法のほか、血糖値を下げる経口血糖降下剤やインスリンなどを正しく用い、血糖コントロールをきちんと行なうことです。
-
血糖コントロール
厳格な血糖コントロール(目標HbA1c 6.5%未満)は、糖尿病性腎症の発症および進行を抑制します。顕性腎症期後期以降(第3~5期に相当)では経口糖尿病薬・インスリン治療の際に低血糖に対する注意、腎不全期(第4、5期に相当)ではインスリン治療が必要です。
-
血圧コントロール
高血圧を併発した糖尿病患者さんは、アンジオテンシン変換酵素阻害薬(ACEI)やアンジオテンシンⅡ受容体拮抗薬(ARB)を中心とした降圧療法により、130/80 mmHg未満に管理します。尿蛋白が1 g/日(またはg/gCr)以上では平均血圧92 mmHg未満(125/75 mmHgに相当)を目標とします。 ACEIやARBは糖尿病性腎症の進行を抑制するため、正常血圧の糖尿病患者さんでは、血圧に注意し投与することが望ましいです。
-
食事療法
たんぱく質制限食は、顕性腎症期以降(第3~5期に相当)の糖尿病性腎症の進行を抑制する可能性があります。また 進行度合いにかかわらず、高血圧を併発している糖尿病患者さんには減塩食の指導を行います。
薬剤師紗希によるこれからの薬剤師に必要な糖尿病性腎症の重症化予防Point
糖尿病性腎症の重症化予防の目的は、透析治療への進展抑制です。これは、本人の病気に立ち向かう気持ちを高める動機付け指導が中心となります。薬剤師の支援では、アドヒアランス向上がベースとなり、糖尿病性腎症の重症化予防にとても重要な役割です。患者さんと残薬を確認しながら、服用できていない理由を理解しましょう。
飲める薬に変える技術をもつ薬剤師なら、患者さんの生活に合わせた形に医師へ提案できるはずです。このことがきっかけで、服薬や重症化予防のみならず、食事や運動などの生活上の自己管理についても薬剤師に相談する患者さんもおられます。薬局薬剤師として、調剤を間違えないとか服薬指導だけでなく、どのように患者さんに貢献できるか今一度考えてみてください。
参考文献
1) メトホルミンの適正使用に関するRecommendation
(https://www.nittokyo.or.jp/modules/information/index.php?content_id=23)
2) 日本老年医学会の「高齢者の安全な薬物療法ガイドライン2015」
3) Therapeutic Research 2011;32:653-60.
4) SJAMS. 2015;3(4A):1680-2.
5) エビデンスに基づくCKD診療ガイドライン2009

監修:横山 紗希
福岡大学薬学部卒業後5年間急性期病院に勤務し、糖尿病チームの一員として外来や病棟での療養指導に尽力。現在はケアミックス病院にて他職種と連携し、ポリファーマシー解消に日々取り組んでいます。










































